Timeline
 Hermes Postma, ein niederländischer Vater, hat die Widersprüche herausgearbeitet, die der viel beschworenen „medizinischen Notwendigkeit“ von Transitionsbehandlungen entgegenstehen. Damit wird nicht nur die Behandlung selbst fragwürdig, sondern auch die Kostenerstattung dieser Behandlungen durch die Versicherer.
Hermes Postma, ein niederländischer Vater, hat die Widersprüche herausgearbeitet, die der viel beschworenen „medizinischen Notwendigkeit“ von Transitionsbehandlungen entgegenstehen. Damit wird nicht nur die Behandlung selbst fragwürdig, sondern auch die Kostenerstattung dieser Behandlungen durch die Versicherer.
Nach der Präsentation des übersetzten niederländischen Beitrags gehen wir etwas näher auf die Situation in Deutschland ein.
Achtung Versicherer:
Diagnose in der Medizin: Von Knieverletzungen bis zu Kopfschmerzen – In der Medizin dreht sich die Diagnose um objektive Fakten.
Stellen Sie sich vor, jemand geht mit Knieschmerzen zum Arzt. Es folgt eine körperliche Untersuchung und gegebenenfalls eine Röntgenaufnahme. Das Bild könnte einen Knorpelriss zeigen: eine messbare, beobachtbare Anomalie. Dies ist eine harte Tatsache, auf der die Diagnosecodes und die anschließende Behandlung sicher basieren können.
Manchmal gibt es jedoch keine direkt messbaren Beweise. Denken Sie beispielsweise an Kopfschmerzen: Kein Röntgenbild kann „Kopfschmerzen“ zeigen. Ärzte müssen dann eine Differenzialdiagnose (DD) erstellen: eine Liste möglicher Ursachen (Kopfverletzung, Alkoholmissbrauch, Migräne, Stress usw.), die durch weitere Untersuchungen und klinische Beurteilungen logisch ausgeschlossen werden. Zusammenfassend lässt sich also sagen:
In beiden Fällen gelten die Grundsätze „Nicht schaden“ und „In dubio abstine“ (im Zweifelsfall von einer Intervention absehen).
Der Sonderfall Genderdysphorie
Die Diagnose einer Genderdysphorie fällt eindeutig in die zweite Kategorie. Zur Bestätigung des Diagnoseergebnisses sollte eine Differentialdiagnose (DD) durchgeführt werden. Steht die Diagnose im Widerspruch zur Selbstauskunft des Patienten, kann keine positive Diagnose gestellt werden.
Im DSM-III (1980) wurde die Genderidentitätsstörung (GID) im Kapitel „Psychosexuelle Störungen“ als psychiatrische Störung klassifiziert. Es handelte sich dabei um eine schwerwiegende Störung der Selbstwahrnehmung: eine anhaltende Inkongruenz zwischen dem biologischen Geschlecht und der empfundenen Geschlechtsrolle.
Obwohl einige Psychiater damals die Überzeugung „Ich bin das andere Geschlecht“ als Wahn interpretierten – weil sie der biologischen Realität widersprach –, wurde die Genderidentitätsstörung nicht offiziell als psychotische Störung (wie Schizophrenie) klassifiziert. Somit handelte es sich offiziell nicht um eine wahnhafte Störung, aber sie wurde als schwerwiegende psychische Störung anerkannt.
Im DSM-IV verschob sich dieses Bild: Der Schwerpunkt wurde mehr auf die Belastung als auf die Störung selbst gelegt.
Im DSM-V wurde der Begriff „Genderdysphorie“ eingeführt, teilweise unter dem Druck von Aktivisten, die sich für die Entpathologisierung der Transidentität einsetzten.
Konsequenzen
Dies schuf ein Vakuum in der medizinischen Notwendigkeit: Identität an sich ist keine Erkrankung und erfordert daher keine medizinische Behandlung. Um diese Lücke zu schließen, wurde eine Umgehungslösung eingeführt:
Es wurde eine Reihe von Kriterien* entworfen, die die Erfahrung der Transidentität in Verbindung mit Leidensbeschwerden beschreiben. Dadurch entstand der Anschein, dass es wieder einen medizinischen Grund gab, somatische Behandlungen (Hormone, Operationen) zu beginnen.
*)Eine gründliche Kritik daran, wie regressiv diese Kriterien sind, würde den Rahmen dieses Artikels sprengen.
Zirkelschluss in der Diagnostik
In Genderkliniken läuft der Prozess in der Regel wie folgt ab:
Dies ist ein klassischer Fall von Zirkelschluss:
„Du bist trans, weil du sagst, dass du trans bist.“
Es gibt keine unabhängige Beobachtung, keine kritische Differenzialdiagnose.
Der Fragebogen dient als bürokratischer Nebelkerzen, um die medizinischen Unterlagen in Ordnung erscheinen zu lassen – nicht um zu untersuchen, ob die Transidentifikation möglicherweise auf andere zugrunde liegende Probleme zurückzuführen ist.
Klinische Praxis: Wie die DD tatsächlich umgangen wird
Die Differenzialdiagnose (DD) – normalerweise unerlässlich bei psychischen Beschwerden – wird formal durchgeführt, aber inhaltlich ignoriert:
So entsteht eine Scheindiagnose:
Folgen: Große Risiken für Patienten, Familien und das Gesundheitssystem
Dieses fehlerhafte Diagnosemodell birgt bedeutende Risiken:
Darüber hinaus: Während für riskante Behandlungen normalerweise besonders hohe Anforderungen an die diagnostische Sorgfalt und die Aufklärung der Patienten gestellt werden, werden diese Grundsätze hier mit erschreckender Laxheit angewendet.
Verantwortung der Versicherer: Nicht mehr wegschauen
Hier stellt sich eine grundlegende rechtliche und finanzielle Frage:
Rückforderung von Zahlungen für ungültige Diagnosen
Krankenkassen erstatten Behandlungen auf der Grundlage eines Diagnosecodes (z. B. DSM 302.6x Genderdysphorie).
Stellt sich jedoch später heraus, dass diese Diagnosen systematisch und strukturell fehlerhaft waren, hat dies schwerwiegende rechtliche Konsequenzen:
Wichtig
Nachdem diese Analyse nun öffentlich ist, können sich die Versicherer nicht mehr auf Unwissenheit berufen. Wenn sie diese Behandlungen weiterhin blind erstatten, machen sie sich mitschuldig an potenziellem medizinischem Fehlverhalten.
Konkretes Beispiel
Eine junge Person unterzieht sich einer gender-affirmativen Behandlung auf Grundlage eines standardisierten Fragebogens, ohne gründliche DD und ohne angemessene Berücksichtigung der Meinung der Familie.
Jahre später leidet sie unter schwerwiegenden physischen und psychischen Folgen. Die Eltern stellen fest, dass das Diagnoseverfahren nicht den medizinischen Grundstandards entsprach. Sie machen nicht nur die Klinik haftbar, sondern auch die KK – wegen Fahrlässigkeit und Ermöglichung einer minderwertigen Versorgung.
Fazit
Die derzeitigen Praktiken der Gender-Diagnostik erfüllen nicht die grundlegenden Standards der Medizin:
Gesundheitsdienstleister, Versicherer und politische Entscheidungsträger sind jetzt zum Handeln verpflichtet.
Die medizinische Ethik verlangt: keinen Schaden zufügen. Im Zweifelsfall unterlassen.
Aufruf zum Handeln: Sind Sie besorgte Eltern oder Bürger, die genderkritische Gesundheitspraktiken ablehnen? Dann leiten Sie diesen Artikel an Ihre Krankenkasse weiter.
Dieser Beitrag von Hermes Postma wurde bereits in englischer Sprache veröffentlicht:
Attention Insurers: False Diagnostics in Gender Healthcare Exposed, H. Postma, genspect, 30.04.2025
Deutschland: Warum erstatten die GKV Leistungen, obwohl sie es nicht müssten?
 Einige Eltern aus Österreich berichten, was sie erlebt haben, nachdem sich ihr Teenager als „ich bin trans*“ geoutet hat. Ein großer Teil der Erfahrungen wie Druck, Zeitmangel, Schuldzuweisungen, Entmündigung und Realitätsverleugnung etc. entspricht denen, die Eltern derzeit auch in Deutschland machen. Eltern treffen in Schulen, Institutionen und Freundeskreisen auf den in deutschsprachigen Ländern üblichen Affirmation-Only-Trend.
Einige Eltern aus Österreich berichten, was sie erlebt haben, nachdem sich ihr Teenager als „ich bin trans*“ geoutet hat. Ein großer Teil der Erfahrungen wie Druck, Zeitmangel, Schuldzuweisungen, Entmündigung und Realitätsverleugnung etc. entspricht denen, die Eltern derzeit auch in Deutschland machen. Eltern treffen in Schulen, Institutionen und Freundeskreisen auf den in deutschsprachigen Ländern üblichen Affirmation-Only-Trend.
Sie finden kaum Verständnis und Unterstützung, wenn sie ihr Kind vor irreversiblen medizinischen Verfahren, aber auch vor der Sozialen Transition als Prolog einer körper-medizinischen Transition bewahren wollen und mehr Rechte und Zeit einfordern. Zudem fehlen alternative Ansprechpartner und Behandler, die Eltern, die ihr Kind am besten kennen, auf Augenhöhe wahrnehmen, ihre Bedenken teilen, den Prozess verlangsamen und das Kind ganzheitlich beurteilen.
Die Interviews sind im Rahmen einer Zusammenarbeit der Elterngruppe ROGD Österreich mit der Europäischen Gesellschaft für Geschlechtergerechtigkeit in Österreich ( EGGÖ) entstanden und wurden moderiert von
Flipside – Die Elternseite, 03.04.2025
 Paul Steger hat neue Zahlen und Fakten zur Situation der Transgender-Versorgung in England recherchiert. Während die medizinische Behandlung Minderjähriger durch die dauerhafte Einschränkung bei der Verschreibung von Pubertätsblockern in England heruntergefahren wurde, besteht anscheinend der Trend zur medizinischen Transition insgesamt fort, und zwar ungeachtet der unzureichenden Evidenz bei medizinischen Maßnahmen wegen Genderinkongruenz/Genderdysphorie.
Paul Steger hat neue Zahlen und Fakten zur Situation der Transgender-Versorgung in England recherchiert. Während die medizinische Behandlung Minderjähriger durch die dauerhafte Einschränkung bei der Verschreibung von Pubertätsblockern in England heruntergefahren wurde, besteht anscheinend der Trend zur medizinischen Transition insgesamt fort, und zwar ungeachtet der unzureichenden Evidenz bei medizinischen Maßnahmen wegen Genderinkongruenz/Genderdysphorie.
Zwar hatte Hilary Cass auch ein Review für die Gender-Kliniken, die 17- bis 25-Jährige behandeln, angekündigt. Zurzeit werden aber weiterhin Jugendlichen und Erwachsenen bei Genderdysphorie gegengeschlechtliche Hormone verschrieben. Operationen bei Minderjährigen waren und sind nicht erlaubt. Die Zahl der chirurgischen Transitionsmaßnahmen bei jungen Erwachsenen steigt allerdings weiter an.
Der bisherige Höchststand bei FzM-Genital-Operationen wurde 2023 mit 87 erreicht, 2022 lag die Zahl noch bei 25. Der Altersdurchschnitt bei den erwachsenen Patientinnen ist auf 23(!) Jahre gesunken, während er bei MzF ca. 20 Jahre höher liegt. Auch in Deutschland werden mittlerweile die meisten genital-chirurgischen Eingriffe in der Altersgruppe der 18- bis 25-Jährigen durchgeführt.
In England wird seit 2016 das Alter bei medizinischen Transitions-Operationen nicht mehr erfasst, eine unübliche Vorgehensweise, die es ansonsten bei keinem anderen medizinischen Verfahren gibt. Paul Steger interpretiert diese Maßnahme so:
„Breaking statistics is no trivial matter. It always suggests that there is something to hide and, crucially, it limits full accountability of those in charge.”
Auch geben die englischen Statistiken nicht unbedingt das tatsächliche Geschlecht wieder, sondern das von den Patienten selbst angekreuzte, das sie gerne hätten. Das biologische Geschlecht bei Genital-Operationen zu verschleiern, die nach den Kategorien MzF und FzM kategorisiert werden, ist eher skurril, aber schlicht nicht möglich.
Paul Steger hat die Zahlen bei Genital-OPs in Deutschland und im Vereinigten Königreich auf je 100.000 Einwohner umgerechnet.
„Genital surgeries in Germany are more common by a factor of almost 4 relative to the UK. While in the late 2000s, numbers were somewhat closer, the increase in the UK since the 2010s is nothing compared to the explosion in German gender clinics.”
Es ist wahrscheinlich, dass auch die Kapazitätsengpässe beim NHS in England, mit ihren entsprechend langen Wartelisten, bei den niedrigeren Zahlen von Genital-Operationen eine Rolle spielen. Dagegen werden in Deutschland die Transgender-Abteilungen bzw. -Kliniken ausgebaut, hier einige Beispiele: European Transgender Center, München, Center for Transgender Health am UKM Münster, Trans*Gender-Zentrum Düsseldorf-Gerresheim, oft zulasten anderer offensichtlich weniger rentabler Abteilungen.
Außerdem fand Paul Steger beim NHS Zahlen, die bestätigen, was international schon mehrfach beschrieben wurde: Die Komplexität der Patientenprofile ist von 2012 bis 2023 gestiegen, d. h., es wird immer häufiger zusätzlich zur Diagnose Genderdysphorie eine Reihe von weiteren koexistierenden psychischen Problemen festgestellt. Die Frage ist, ob die Diagnose Genderdysphorie möglicherweise zu häufig als Hauptdiagnose eingeschätzt wird. Das könnte dazu führen, dass den anderen psychischen Problemen zu wenig Aufmerksamkeit geschenkt wird und somit keine ganzheitliche oder eine ungeeignete Behandlung stattfindet. Cass sprach von „diagnostischer Überschattung“ anderer Probleme durch die Diagnose Genderdysphorie.
Besides Cass – UK Trends in Gender Medicine, Paul Steger, 19.12.2024
Trans: Genital-Operationen in Deutschland
Transgender men sue NHS over ‘half-built’ genitalia, telegraph, 07.11.2024
Paul Steger konnte für England ermitteln, dass zwischen 2020 und 2024 für den NHS (öffentlicher Gesundheitsdienstleister) durch Mastektomien und Genital-Operationen aufgrund von Transsexualität 41 Mio. Pfund an Kosten entstanden sind.
„According to a paper by Go (2018), who obtains cost estimates directly from the NHS, an average ‘FtM’ genital surgery costs around £31,780 whereas a ‘MtF’ genital surgery typically costs around £10,369. For mastectomies, I rely on direct information by NHS Scotland who put the average cost per ‘chest recon-struction’ patient (mastectomy) at £5,804. Note that this numbers are partly from 2018.“
Nicht berücksichtigt sind die lebenslange medizinische Versorgung, mindestens die notwendige exogene Hormonbehandlung, aber auch die Revisionen, Rückoperationen, Behandlungen aufgrund von Komplikationen etc.
Paul Steger zieht folgendes Fazit:
„what does it say about the priorities of a publicly funded healthcare system whose financial strain seems to be a national emergency when it sets aside millions of pounds (and that number only seems to be growing) for treatments that have no evidence basis, create life-long medical patients and are philosophically rooted not in evidence-based reasoning but the esoteric concept of aligning a body to an inner feeling.“
A price tag on gender medicine – England, Paul Steger, 04.09.2025
 Der britische Journalist Nick Wallis hat auf seinem Gender-Blog Informationen zum Thema „Neo-Vagina“ (MzF-Transition) zusammengestellt. Am Anfang seines Beitrags steht die Überlegung, dass es sich bei der Wortschöpfung „Neo-Vagina“ – wie so oft bei Transitionsthemen – um einen Euphemismus handelt. Damit Transitionswillige eine Vorstellung davon bekommen, was auf sie zukommt, sollte realistischer von einer „tiefen, mit Haut ausgekleideten Operationswunde“ gesprochen werden.
Der britische Journalist Nick Wallis hat auf seinem Gender-Blog Informationen zum Thema „Neo-Vagina“ (MzF-Transition) zusammengestellt. Am Anfang seines Beitrags steht die Überlegung, dass es sich bei der Wortschöpfung „Neo-Vagina“ – wie so oft bei Transitionsthemen – um einen Euphemismus handelt. Damit Transitionswillige eine Vorstellung davon bekommen, was auf sie zukommt, sollte realistischer von einer „tiefen, mit Haut ausgekleideten Operationswunde“ gesprochen werden.
In einer 2-spaltigen Tabelle werden typische Eigenschaften einmal für eine natürliche weibliche Vagina und einmal für die „tiefe, mit Haut ausgekleidete Operationswunde“ zum Vergleich dargestellt. Die Eigenschaften einer Neo-Vagina gelten explizit nur für den Fall, „dass alles gut geht“.
Der Chirurg, der die Tabelle erstellt hat, liefert auch die möglichen Komplikationen einer Neo-Vagina-Plastik:
„Postoperative Infektionen und Sepsis, nekrotisierende Fasziitis, Lungenembolie, unbeabsichtigte Darm- und Blasenverletzungen, Harnverengungen, neovaginale Verengungen, die oft schmerzhafte (lebenslange) Dilatationen erfordern, Taubheitsgefühl im Perineum, Pilz- und pyogene Infektionen in der Neovagina, Reproduktionsversagen/Sterilität, unvorhersehbare Auswirkungen auf das Prostatagewebe, Harnröhren- und rektoneovaginale Fisteln - diese Komplikation kann dazu führen, dass die Person ständig unkontrolliert Kot und/oder Urin zwischen den Beinen verliert, was zum vorzeitigen Tod durch Infektionen (gramnegativen endotoxischen Schock) führen kann."
Präsentiert wird auch die „Smiley“-Broschüre des NHS über die Durchführung einer Vaginoplastik-OP. Sie enthält u. a. die ungenaue, nicht ganz faktenbasierte Information,
„because your reproductive system will change during medical and surgical treatments, such as with hormonal therapy and surgery which can cause permanent infertility."
In der Broschüre finden sich weitere Informationen zum Vaginoplastik-Verfahren, einschließlich der Notwendigkeit, dass die Neo-Vagina nach der Operation mindestens 18 Monate lang 3x täglich bis zu 45 Minuten lang geweitet werden muss.
What exactly is a neo-vagina, then? Nick Wallis, 15.01.2025
Geschlechtsangleichende Operationen – Körperwelten, M. Lenzen-Schulte, cicero-Beilage, 22.02.2024 (s. auch twitter)
Transformation braucht Information – Nebenwirkungen und irreversible Folgen einer Geschlechtsangleichung, Jahrbuch Sexualitäten 2024 (S. 71ff.), Martina Lenzen-Schulte
Trans-OPs: Sehr tiefe Narben, Emma-Magazin, M. Lenzen-Schulte, 21.08.2023, Quellen
Es hat alles nur schlimmer gemacht, Tagesspiegel, 2018
Wenn ich das vorher gewusst hätte …
Kein Glück mit dem neuen Körper
Transition war nicht die Lösung für meine Probleme
Wer nicht transitioniert, muss auch nicht detransitionieren
The biggest mistake of my life
Pelvic floor and sexual dysfunctions after genital gender-affirming surgery: a systematic review and meta-analysis, Dominoni u. a., 14.11.2024
Mia Hughes explains the gruesome reality of phalloplasty, YT, 02.06.2025
 How journalists fail to do their job when interviewing the most important gender expert in Germany.
How journalists fail to do their job when interviewing the most important gender expert in Germany.
It's astonishing how often German journalists fail to ask very important questions when they interview experts on the medical treatment of children, adolescents and young adults with gender dysphoria. Journalists need to do a better job.
According to BBC World advertising, journalists must not only ask questions – they must also question the answers they get. To probe interviewee’s answers, of course, they must first do their homework. This is especially so when a journalist is researching complex and controversial issues such as the medical treatment of adolescents according to 'the Dutch protocol' (which includes puberty blockers, cross-sex hormones and surgery). In daily life, media outlets often fall far short.
This becomes all too apparent when we look at two interviews in Germany's quality press: one in Süddeutsche Zeitung Magazine
In March 2024, the draft of the S2k guideline “Gender Incongruence and Gender Dysphoria in Childhood and Adolescence: Diagnosis and Treatment” was presented to the press. It has provoked numerous protests and reactions, and there are some parallel publications on the same topic. To keep track of it all, TTSB has created a timeline of events (in reverse chronological order – it's best to read from ►bottom to the top):
 On March 7, 2025, the S2k guideline was published. It is a difficult document to handle, comprising 425 pages plus a 130-page guideline report. The 111 pages of criticism of professors were “commented on”.
On March 7, 2025, the S2k guideline was published. It is a difficult document to handle, comprising 425 pages plus a 130-page guideline report. The 111 pages of criticism of professors were “commented on”.
Two professional associations have not consented to the S2k guideline (DGU, DGSMP), the DGPPN has only partially consented, and Switzerland (SGKJPP) is still hesitating.
Till Amelung has already summarized his first impressions of the guideline in an article: “Instead of a practical guideline, it is first and foremost a document of ideological narrow-mindedness.”
Neue Transkinder-Leitlinie ist da – das Ergebnis ist ein Skandal, T. Amelung, 08.03.2025
 On 14 November, the Society for Child and Adolescent Psychiatry and
On 14 November, the Society for Child and Adolescent Psychiatry and
Experts disagree on the best way to treat transgender young people, tagesanzeiger.ch, 10.11.2024
 Internationally, there is disagreement among experts on the best approach to helping young people who find themselves in a gender emergency. A new article by Kasia Kozlowska et al. provides an overview of the state of so-called gender medicine for young people in 13 Western countries. Germany is not represented.
Internationally, there is disagreement among experts on the best approach to helping young people who find themselves in a gender emergency. A new article by Kasia Kozlowska et al. provides an overview of the state of so-called gender medicine for young people in 13 Western countries. Germany is not represented.
Instead of an announced panel discussion at the Congress of the German Society for Child and Adolescent Psychiatry, Psychosomatics and Psychotherapy (DGKJP) Professor Romer and Ms Maur spoke about the S2k draft guideline - No reasons for the
Rostock Rumble, A. Korte, T. Banaschewski, YT
No discussion, FAZ, 10.10.2024 - FAZ, 10.10.2024 - Report on the Rostock Rumble by Annegret Böhme Twitter
 At the end of August 2024, the Executive Board of the German Society for Child and Adolescent Psychiatry and Psychotherapy (DGKJP) met with the President of the German Medical Association (BÄK). The reason for this was a resolution critical of the guidelines entitled
Treatment of gender dysphoria in minors which the German Medical Association had passed in May with a 2/3 majority. The DGKJP demanded that the supreme body of the German medical profession withdraw this resolution.
At the end of August 2024, the Executive Board of the German Society for Child and Adolescent Psychiatry and Psychotherapy (DGKJP) met with the President of the German Medical Association (BÄK). The reason for this was a resolution critical of the guidelines entitled
Treatment of gender dysphoria in minors which the German Medical Association had passed in May with a 2/3 majority. The DGKJP demanded that the supreme body of the German medical profession withdraw this resolution.
The position of the Medical Association was represented by the professors of child psychiatry Banaschewski (Mannheim), Roessner (Dresden) and Zepf (Jena) as well as Dr A. Korte (Munich), who provided expert testimony. The result was as follows:
"The decision of the Medical Assembly was not revoked."(Source)
The outcome of the final consensus process on the guideline by the participating specialist societies will still be announced for autumn 2024.
 Parents from the initiatives Transteens Sorge berechtigt and parentsofROGDKids write to Health Minister Lauterbach (BMG) expressing their concerns about routine gender-affirmative interventions with gender dysphoric minors, in particular the related S2k draft guideline:
Parents from the initiatives Transteens Sorge berechtigt and parentsofROGDKids write to Health Minister Lauterbach (BMG) expressing their concerns about routine gender-affirmative interventions with gender dysphoric minors, in particular the related S2k draft guideline:
 In an Article by Thomas Thiel (FAZ, 25.06.24) Ms Maur (member of the LL Guideline Commission) says that the guideline "will be adopted by September if possible".
In an Article by Thomas Thiel (FAZ, 25.06.24) Ms Maur (member of the LL Guideline Commission) says that the guideline "will be adopted by September if possible".
At the DGKJP congress in September, however, it was suggested that the guideline would only be published at the end of the year.
 The professional associations GDPPN and SGKJPP (Switzerland) distance themselves from the S2k draft guideline and call for a revision. The DGSMSP does not endorse the draft guideline either.
The professional associations GDPPN and SGKJPP (Switzerland) distance themselves from the S2k draft guideline and call for a revision. The DGSMSP does not endorse the draft guideline either.
 The 128th German Medical Assembly passes a resolution Treatment of gender dysphoria in minors on 10 May 2024 which cautions against youth transitions in medical practice.
The 128th German Medical Assembly passes a resolution Treatment of gender dysphoria in minors on 10 May 2024 which cautions against youth transitions in medical practice.
 Parents sound the alarm: The safety of our teenagers as patients is at risk! In an open letter, Transteens-Sorge-berechtigt (TTSB) calls on the German Medical Association to stop the guideline. TTSB does not believe that early and systematic gender-affirming treatment through PB, CSH and OP is safe, appropriate or ethically acceptable as it turns our physically healthy young people into lifelong patients and disproportionately restricts their future without any reasonable prospect of 'curing' the dysphoria. Treatment alternatives such as those offered in other countries are completely lacking in Germany.
Parents sound the alarm: The safety of our teenagers as patients is at risk! In an open letter, Transteens-Sorge-berechtigt (TTSB) calls on the German Medical Association to stop the guideline. TTSB does not believe that early and systematic gender-affirming treatment through PB, CSH and OP is safe, appropriate or ethically acceptable as it turns our physically healthy young people into lifelong patients and disproportionately restricts their future without any reasonable prospect of 'curing' the dysphoria. Treatment alternatives such as those offered in other countries are completely lacking in Germany.
Parents sound the alarm: The safety of our teenagers is at risk!
 14 German professors of child and adolescent psychiatry publish a Joint commentary on the current draft of the new S2k guideline "Gender incongruence and gender dysphoria in childhood and adolescence"
14 German professors of child and adolescent psychiatry publish a Joint commentary on the current draft of the new S2k guideline "Gender incongruence and gender dysphoria in childhood and adolescence"
 What is the "post-Cass" situation in Europe? Stella O'Malley (GB), Riittakerttu Kaltiala (Finland) and Alexander Korte contribute to a
What is the "post-Cass" situation in Europe? Stella O'Malley (GB), Riittakerttu Kaltiala (Finland) and Alexander Korte contribute to a
Dr Alexander Korte reports in Emma magazine about the„The situation in Germany is still very confused. We will very soon have the clearly trans-affirmative guidelines which have been revised in recent years under the leadership of the German Society for Child and Adolescent Psychiatry [Psychomatics] and Psychotherapy. But at the same time, there are an increasing number of critical voices pointing to the lack of scientific evidence for the early medical intervention of concrete puberty-blocking treatment."
"They're not picky about who they treat. They know about the risks, but they do it anyway."
 Call from the
Initiative Goodwardens to health authorities and policy makers worldwide to end reliance on WPATH..
Call from the
Initiative Goodwardens to health authorities and policy makers worldwide to end reliance on WPATH..
 Parents (TTSB, parentsofROGDkids, AMQG) write an open letter to the professional societies and the professional body responsible for drafting medical guidelines (AWMF) calling for a halt to the publication of the WPATH-SOC orientated S2k draft guideline. Instead, the open letter calls for appropriate recommendations based on evidence and the development of knowledge that takes account of all systematic reviews, such as the Cass Review.
Parents (TTSB, parentsofROGDkids, AMQG) write an open letter to the professional societies and the professional body responsible for drafting medical guidelines (AWMF) calling for a halt to the publication of the WPATH-SOC orientated S2k draft guideline. Instead, the open letter calls for appropriate recommendations based on evidence and the development of knowledge that takes account of all systematic reviews, such as the Cass Review.
 The Cass Review Final Report is published. It includes far-reaching changes in the care of minors who have problems with their sex/gender, such as the abandonment of the so-called "affirmation model" and the associated routine use of puberty blockers and hormones. The evidence base does not support the use of these drastic treatments, nor does the 'affirmation model' do justice to the complexity of teenage health problems. Conclusion of the Final Report:
The Cass Review Final Report is published. It includes far-reaching changes in the care of minors who have problems with their sex/gender, such as the abandonment of the so-called "affirmation model" and the associated routine use of puberty blockers and hormones. The evidence base does not support the use of these drastic treatments, nor does the 'affirmation model' do justice to the complexity of teenage health problems. Conclusion of the Final Report:
„For most young people, a medical pathway will not be the best way to manage their gender-related distress.”
 The Draft of the S2k guideline „Gender incongruence and Gender dysphoria in childhood and adolescence: Diagnostic and treatment” for German-speaking Europe is presented at a virtual press briefing.
The Draft of the S2k guideline „Gender incongruence and Gender dysphoria in childhood and adolescence: Diagnostic and treatment” for German-speaking Europe is presented at a virtual press briefing.
 „Der Glaube kann sehr, sehr gefährlich sein, und ihn absichtlich in den vulnerablen Geist eines unschuldigen Kindes einzupflanzen, ist ein schweres Unrecht."
„Der Glaube kann sehr, sehr gefährlich sein, und ihn absichtlich in den vulnerablen Geist eines unschuldigen Kindes einzupflanzen, ist ein schweres Unrecht."
– Richard Dawkins, The God Delusion.
Hallo Teenager,
plagen euch lästige Gefühle des Unbehagens und sture Eltern, die euch einfach nicht verstehen wollen? Ihr sucht also nach einer schnellen Lösung für eure Verwirrung und seid von den „Gatekeepern“ genervt?
Nun, wir haben die Lösung für euch: Den Trans-Sonderfall!
Wenn du etwas tun möchtest, das den gängigen Praktiken, der Ethik, den Beweisen oder dem gesunden Menschenverstand zuwiderläuft, bezeichne dich einfach als „Trans“ und dann kannst du sagen und tun, was du möchtest.
Ethik- und Evidenzanforderungen in der Medizin außer Kraft setzen
Du weist die Ärzte darauf hin, dass man die „Identität“ eines Patienten nicht infrage stellen kann, ohne ihm zu schaden. Du erklärst ihnen, dass nur du weißt, wie du dich fühlst, und du dich umbringen wirst, wenn sie nicht tun, was du willst.
Im nächsten Schritt wird deine Identität als das andere Geschlecht bestätigt und du wirst entsprechend „transitioniert“. Dazu bekommst du Blocker, gegengeschlechtliche Hormone und gegebenenfalls auch Operationen verschrieben. Wenn jemand die biologische Ursache oder das tatsächliche Leiden infrage stellt, das aufgrund des Trans-Sonderfalls eher eine medizinische als eine psychotherapeutische Behandlung erfordert, kannst du die Frage nach den Fakten einfach ignorieren und eine Diskussion abwürgen. Denn die Forderung nach Beweisen und Belegen ist tabu.
Sobald du 18 bist (oder bei besonders coolen Eltern auch schon früher), kannst du einfach zu Planned Parenthood [in Deutschland z. B. Transgender-Ambulanz] gehen und dir bei deinem ersten Besuch ein paar experimentelle Hormone besorgen, die für Trans-Personen geeignet sind. Du musst einige Einverständniserklärungen unterschreiben, in denen es um unzählige Risiken und unbekannte Faktoren geht. Aber wegen des Trans-Sonderfalls wird niemand allzu viele Fragen stellen. Mach dir keine Sorgen, alles ist off-label. Die Pharmaunternehmen sind nicht haftbar. Du weißt ja, dass die ganzen rechtlichen Dinge für dich ohnehin nicht gelten, weil du deinen Körper einfach an dein Gehirn anpassen willst. Der Trans-Sonderfall bedeutet, dass – welche Gender-Ambulanz du auch immer aufsuchst – sie deine Krankengeschichte einfach ignorieren können.
Es ist ziemlich einfach, einen neuen Körper zu schaffen, der deinen Vorstellungen entspricht. „Top-Operation“, „Bottom-Operation“ … alles gut! Der Trans-Sonderfall bedeutet, dass man für Dinge wie elektive Mastektomie und Kastration bessere, wohlklingendere Bezeichnungen verwendet. Das Beste daran ist, dass die Versicherung wahrscheinlich zahlen wird, da alles, was „medizinisch notwendig“ ist, abgedeckt ist. Das ist allein aufgrund des Trans-Sonderfalls geregelt. Für schreckliche chirurgische Ergebnisse und die psychischen Risiken, unter anderem das erhöhte Selbstmordrisiko bei den transitionierten Kund*innen, ist niemand verantwortlich.
Ärzte und Chirurgen müssen sich keine Gedanken über Ethik machen und auch nicht darüber, dass es keinen Beweis dafür gibt, dass irgendetwas davon den Patienten von seiner Dysphorie „heilt". Das liegt am Trans-Sonderfall. Wenn du eine Kastrationsparty planst, bestelle am besten gleich die dazugehörige Torte. Der Fantasie sind keine Grenzen gesetzt!
Die Wissenschaft einfach mal links liegen lassen und sich stattdessen auf Glauben und magisches Denken verlassen.
Trans muss sich nicht sklavisch an die engen Regeln der „biologischen Realität“ halten, die in der Wissenschaft sonst gelten. Kinder haben mehr Spaß am Lernen, wenn sie mit einem lila Einhorn unterrichtet werden. Niemand soll ausgeschlossen werden. Es könnte für Kinder sogar schädlich sein oder exkludierend wirken, wenn man ihnen sagt, dass sie aufgrund ihrer Biologie nicht das andere Geschlecht sein können. Vielleicht gibt es 6 oder mehr Geschlechter! Vielleicht auch noch mehr? Nach oben gibt es keine Grenze. Du kannst und darfst sein, wer und was du sein möchtest. Das ist wichtig, damit Kinder ihre Eltern und Ärzte über ihre Situation aufklären können.
Der Trans-Sonderfall macht es überflüssig, über biologische Fakten und Geschlechtszellen zu diskutieren. Wenn jemand in der Schule Queer-Clubs oder Initiativen für „Vielfalt und Integration“ ablehnt, bezeichne ihn einfach als transphob. Du kannst freiweg über deine Gefühle sprechen und darüber, dass deine Menschenwürde infrage gestellt wird. Sollte jemand nach Beweisen für all diese Geschlechter fragen oder wissen wollen, welche Auswirkungen das alles auf Wissenschaft, Medizin, Gesetzgebung und Bildung haben könnte, wenn man diese Dinge als Tatsachen hinstellt.
Vergiss die Vernunft und die Logik
Wer benötigt schon Logik, wenn man Emotionen und Gefühle hat?
Der Trans-Sonderfall ermöglicht es dir, Dinge zu sagen wie „Du wurdest im falschen Körper geboren“ und auch „Du kannst jederzeit transgender werden“, ohne dass du irgendetwas über einen vermeintlichen Widerspruch erklären musst. Das ist kein Widerspruch. Trans ist alles und jedes, was man sich wünscht.
Vermeide ernsthaften Journalismus
Der Trans-Sonderfall gilt auch für Medien! Du musst dich nicht mit dieser fairen und ausgewogenen Berichterstattung befassen. Du schreibst und liest nur positive Sachen über Trans und fühlst dich dabei gut, weil du weißt, dass alle, die das nicht tun, nur rechte Fanatiker sind. Wenn Rechtsradikale, LGB-Personen und Feministinnen versuchen, darüber zu reden, warum sich plötzlich die Hälfte der amerikanischen Viertklässler als nicht-binär oder trans outet und Pubertätsblocker haben will, dann nur, weil sie die Kinder nicht „spielen lassen“ wollen und nicht an Inklusion glauben. Es ist wirklich eine Schande. Wenn die anderen meinen, sie müssten die Nachricht verbreiten, dass in Schweden keine Kinder mehr „transitioniert“ werden, weil es zu gefährlich, experimentell und ineffektiv ist, dann ignoriere das einfach. Eines Tages wird die Nachricht schon von selbst verschwinden. Du weißt ja, dass die Schweden ohnehin super-konservativ und transphob sind.
Umgehe die elterlichen Rechte
Bei Trans geht es um das innerste Wesen eines Menschen – sogar bei Kindern! Daher haben die Eltern kein Recht, sich einzumischen oder Fragen zu stellen. Das Kind und die Erzieher*innen oder Diversity-Coaches wissen am besten Bescheid und verstehen den Trans-Sonderfall.
Teenager – falls eure Eltern nicht sofort zustimmen, dass ihr das andere Geschlecht oder nicht-binär seid, dann kann das ein Hinweis darauf sein, dass sie transphob sind und euch nicht mögen. Das bedeutet, dass du bei Ihnen zu Hause nicht mehr sicher bist. Hör dir stattdessen die hilfreichen SprecherInnen von Plume [med. Dienstleister in den USA] an. Sie zeigen dir, wie man Hormone spritzt und wie viel glücklicher du wärst, wenn du mit der Einnahme von Medikamenten und der Transition beginnst. Klingt das nicht toll? Du erinnerst dich doch an das lila Einhorn, oder? Und nein, das ist kein Grooming, es ist der Trans-Sonderfall.
Wenn du deinen Eltern von deiner Transition erzählst und sie dich nicht „bestätigen“, geh einfach zur Schule. Dort werden sie dir helfen. Sie werden dich lieben und unterstützen, so wie deine Familie sich weigert, dies zu tun. Das Gleiche gilt für deine Online-Freunde.
 Es gibt keine Rechtfertigung für den Trans-Sonderfall
Es gibt keine Rechtfertigung für den Trans-Sonderfall
Keine Theorie rechtfertigt einen Sonderfall, geschweige denn eine so weitreichende Akzeptanz von Trans in den Bereichen Gesundheitswesen, Wissenschaft, Bildung, Forschung, Journalismus und Politik, wie sie bereits durchweg gewährt wird.
Es gibt gute Ärzte, Therapeuten und andere Mediziner, die versuchen, einzugreifen und eine evidenzbasierte Behandlung anzubieten. Außerdem gibt es gute Journalisten und Wissenschaftler, die versuchen, bewährten Praktiken zu folgen, um der Wahrheit auf den Grund zu gehen. Aber sie werden von dem Ansturm von Aktivisten und prominenten Sprechern überwältigt, besonders in den USA [aber auch in Deutschland]. Wir institutionalisieren die Gender-Ideologie, die durch den Trans-Sonderfall blinden Glauben verlangt.
Es reicht. Der Trans-Sonderfall muss beendet werden.
*)
– M. Großman (Psychiaterin, Autorin, Sprecherin)
 „Der Glaube kann sehr, sehr gefährlich sein, und ihn absichtlich in den vulnerablen Geist eines unschuldigen Kindes einzupflanzen, ist ein schweres Unrecht."
„Der Glaube kann sehr, sehr gefährlich sein, und ihn absichtlich in den vulnerablen Geist eines unschuldigen Kindes einzupflanzen, ist ein schweres Unrecht."
– Richard Dawkins, The God Delusion.
Hallo Teenager,
plagen euch lästige Gefühle des Unbehagens und sture Eltern, die euch einfach nicht verstehen wollen? Ihr sucht also nach einer schnellen Lösung für eure Verwirrung und seid von den „Gatekeepern“ genervt?
Nun, wir haben die Lösung für euch: Den Trans-Sonderfall!
Wenn du etwas tun möchtest, das den gängigen Praktiken, der Ethik, den Beweisen oder dem gesunden Menschenverstand zuwiderläuft, bezeichne dich einfach als „Trans“ und dann kannst du sagen und tun, was du möchtest.
Ethik- und Evidenzanforderungen in der Medizin außer Kraft setzen
Du weist die Ärzte darauf hin, dass man die „Identität“ eines Patienten nicht infrage stellen kann, ohne ihm zu schaden. Du erklärst ihnen, dass nur du weißt, wie du dich fühlst, und du dich umbringen wirst, wenn sie nicht tun, was du willst.
Im nächsten Schritt wird deine Identität als das andere Geschlecht bestätigt und du wirst entsprechend „transitioniert“. Dazu bekommst du Blocker, gegengeschlechtliche Hormone und gegebenenfalls auch Operationen verschrieben. Wenn jemand die biologische Ursache oder das tatsächliche Leiden infrage stellt, das aufgrund des Trans-Sonderfalls eher eine medizinische als eine psychotherapeutische Behandlung erfordert, kannst du die Frage nach den Fakten einfach ignorieren und eine Diskussion abwürgen. Denn die Forderung nach Beweisen und Belegen ist tabu.
Sobald du 18 bist (oder bei besonders coolen Eltern auch schon früher), kannst du einfach zu Planned Parenthood [in Deutschland z. B. Transgender-Ambulanz] gehen und dir bei deinem ersten Besuch ein paar experimentelle Hormone besorgen, die für Trans-Personen geeignet sind. Du musst einige Einverständniserklärungen unterschreiben, in denen es um unzählige Risiken und unbekannte Faktoren geht. Aber wegen des Trans-Sonderfalls wird niemand allzu viele Fragen stellen. Mach dir keine Sorgen, alles ist off-label. Die Pharmaunternehmen sind nicht haftbar. Du weißt ja, dass die ganzen rechtlichen Dinge für dich ohnehin nicht gelten, weil du deinen Körper einfach an dein Gehirn anpassen willst. Der Trans-Sonderfall bedeutet, dass – welche Gender-Ambulanz du auch immer aufsuchst – sie deine Krankengeschichte einfach ignorieren können.
Es ist ziemlich einfach, einen neuen Körper zu schaffen, der deinen Vorstellungen entspricht. „Top-Operation“, „Bottom-Operation“ … alles gut! Der Trans-Sonderfall bedeutet, dass man für Dinge wie elektive Mastektomie und Kastration bessere, wohlklingendere Bezeichnungen verwendet. Das Beste daran ist, dass die Versicherung wahrscheinlich zahlen wird, da alles, was „medizinisch notwendig“ ist, abgedeckt ist. Das ist allein aufgrund des Trans-Sonderfalls geregelt. Für schreckliche chirurgische Ergebnisse und die psychischen Risiken, unter anderem das erhöhte Selbstmordrisiko bei den transitionierten Kund*innen, ist niemand verantwortlich.
Ärzte und Chirurgen müssen sich keine Gedanken über Ethik machen und auch nicht darüber, dass es keinen Beweis dafür gibt, dass irgendetwas davon den Patienten von seiner Dysphorie „heilt". Das liegt am Trans-Sonderfall. Wenn du eine Kastrationsparty planst, bestelle am besten gleich die dazugehörige Torte. Der Fantasie sind keine Grenzen gesetzt!
Die Wissenschaft einfach mal links liegen lassen und sich stattdessen auf Glauben und magisches Denken verlassen.
Trans muss sich nicht sklavisch an die engen Regeln der „biologischen Realität“ halten, die in der Wissenschaft sonst gelten. Kinder haben mehr Spaß am Lernen, wenn sie mit einem lila Einhorn unterrichtet werden. Niemand soll ausgeschlossen werden. Es könnte für Kinder sogar schädlich sein oder exkludierend wirken, wenn man ihnen sagt, dass sie aufgrund ihrer Biologie nicht das andere Geschlecht sein können. Vielleicht gibt es 6 oder mehr Geschlechter! Vielleicht auch noch mehr? Nach oben gibt es keine Grenze. Du kannst und darfst sein, wer und was du sein möchtest. Das ist wichtig, damit Kinder ihre Eltern und Ärzte über ihre Situation aufklären können.
Der Trans-Sonderfall macht es überflüssig, über biologische Fakten und Geschlechtszellen zu diskutieren. Wenn jemand in der Schule Queer-Clubs oder Initiativen für „Vielfalt und Integration“ ablehnt, bezeichne ihn einfach als transphob. Du kannst freiweg über deine Gefühle sprechen und darüber, dass deine Menschenwürde infrage gestellt wird. Sollte jemand nach Beweisen für all diese Geschlechter fragen oder wissen wollen, welche Auswirkungen das alles auf Wissenschaft, Medizin, Gesetzgebung und Bildung haben könnte, wenn man diese Dinge als Tatsachen hinstellt.
Vergiss die Vernunft und die Logik
Wer benötigt schon Logik, wenn man Emotionen und Gefühle hat?
Der Trans-Sonderfall ermöglicht es dir, Dinge zu sagen wie „Du wurdest im falschen Körper geboren“ und auch „Du kannst jederzeit transgender werden“, ohne dass du irgendetwas über einen vermeintlichen Widerspruch erklären musst. Das ist kein Widerspruch. Trans ist alles und jedes, was man sich wünscht.
Vermeide ernsthaften Journalismus
Der Trans-Sonderfall gilt auch für Medien! Du musst dich nicht mit dieser fairen und ausgewogenen Berichterstattung befassen. Du schreibst und liest nur positive Sachen über Trans und fühlst dich dabei gut, weil du weißt, dass alle, die das nicht tun, nur rechte Fanatiker sind. Wenn Rechtsradikale, LGB-Personen und Feministinnen versuchen, darüber zu reden, warum sich plötzlich die Hälfte der amerikanischen Viertklässler als nicht-binär oder trans outet und Pubertätsblocker haben will, dann nur, weil sie die Kinder nicht „spielen lassen“ wollen und nicht an Inklusion glauben. Es ist wirklich eine Schande. Wenn die anderen meinen, sie müssten die Nachricht verbreiten, dass in Schweden keine Kinder mehr „transitioniert“ werden, weil es zu gefährlich, experimentell und ineffektiv ist, dann ignoriere das einfach. Eines Tages wird die Nachricht schon von selbst verschwinden. Du weißt ja, dass die Schweden ohnehin super-konservativ und transphob sind.
Umgehe die elterlichen Rechte
Bei Trans geht es um das innerste Wesen eines Menschen – sogar bei Kindern! Daher haben die Eltern kein Recht, sich einzumischen oder Fragen zu stellen. Das Kind und die Erzieher*innen oder Diversity-Coaches wissen am besten Bescheid und verstehen den Trans-Sonderfall.
Teenager – falls eure Eltern nicht sofort zustimmen, dass ihr das andere Geschlecht oder nicht-binär seid, dann kann das ein Hinweis darauf sein, dass sie transphob sind und euch nicht mögen. Das bedeutet, dass du bei Ihnen zu Hause nicht mehr sicher bist. Hör dir stattdessen die hilfreichen SprecherInnen von Plume [med. Dienstleister in den USA] an. Sie zeigen dir, wie man Hormone spritzt und wie viel glücklicher du wärst, wenn du mit der Einnahme von Medikamenten und der Transition beginnst. Klingt das nicht toll? Du erinnerst dich doch an das lila Einhorn, oder? Und nein, das ist kein Grooming, es ist der Trans-Sonderfall.
Wenn du deinen Eltern von deiner Transition erzählst und sie dich nicht „bestätigen“, geh einfach zur Schule. Dort werden sie dir helfen. Sie werden dich lieben und unterstützen, so wie deine Familie sich weigert, dies zu tun. Das Gleiche gilt für deine Online-Freunde.
 Es gibt keine Rechtfertigung für den Trans-Sonderfall
Es gibt keine Rechtfertigung für den Trans-Sonderfall
Keine Theorie rechtfertigt einen Sonderfall, geschweige denn eine so weitreichende Akzeptanz von Trans in den Bereichen Gesundheitswesen, Wissenschaft, Bildung, Forschung, Journalismus und Politik, wie sie bereits durchweg gewährt wird.
Es gibt gute Ärzte, Therapeuten und andere Mediziner, die versuchen, einzugreifen und eine evidenzbasierte Behandlung anzubieten. Außerdem gibt es gute Journalisten und Wissenschaftler, die versuchen, bewährten Praktiken zu folgen, um der Wahrheit auf den Grund zu gehen. Aber sie werden von dem Ansturm von Aktivisten und prominenten Sprechern überwältigt, besonders in den USA [aber auch in Deutschland]. Wir institutionalisieren die Gender-Ideologie, die durch den Trans-Sonderfall blinden Glauben verlangt.
Es reicht. Der Trans-Sonderfall muss beendet werden.
*)
– M. Großman (Psychiaterin, Autorin, Sprecherin)
In den Unterlagen zu einem Gerichtsverfahren am obersten Gerichtshof der USA (US vs Skrmetti) findet sich ein Expertenbericht von Dr. Sven Román, schwedischer Kinder- und Jugendpsychiater. Er beschreibt detailliert den aktuellen Stand zur Behandlung von Genderdysphorie (GD) in Schweden und wie die Entwicklung der Distanzierung von der gender-affirmativen Versorgung (nach WPATH) verlief (Gerichtsunterlagen Hauptdokument Teil 2, 27.08.2024, ab S. 717). Auch in Schweden zeigten systematische Reviews,
Diese Erkenntnisse haben in Schweden zu einer Abkehr vom sog. trans-affirmativen Behandlungsmodell geführt. Mittlerweile wird die nicht invasive Vorgehensweise, d. h. psychosoziale Behandlung und gender-explorative Psychotherapie, bevorzugt, um den schwedischen Jugendlichen eine kontinuierliche Reifung und Identitätsbildung zu ermöglichen. Wichtig sind Diagnose und Differenzial-Diagnose, um herauszufinden, was das Hauptproblem eines Teenagers ist.
Zunächst werden Komorbiditäten wie Autismusspektrumsstörungen, selbstverletzendes Verhalten, Essstörungen, psychische Traumata, Depressionen, Ängste und emotionale Instabilität behandelt.
Medizinische Transitionsbehandlungen schwedischer GD-Minderjähriger mit Pubertätsblockern (PB) und Cross-Sex-Hormonen (CSH) wurden
Diese Tabelle zeigt die wichtigen Unterschiede zwischen der Vorgehensweise in Schweden und den WPATH-Leitlinien.
Hier eine Zeitleiste der Ereignisse (am besten lesen Sie anti chronologisch von ►unten nach oben):
„Die Langzeitwirkung [der pädiatrischen Gender-Medizin]? Wir wissen überhaupt nichts, denn erst seit 10 bis 20 Jahren erhalten Teenager eine Hormontherapie ... und sie sollten dann 40, 50, 60, 70 Jahre lang (d. h. für den Rest ihres Lebens) einen hohen Testosteronspiegel haben, wenn sie ein Mädchen sind. Was wird passieren? Das weiß niemand ... Ich denke, dies ist einer der größten medizinischen Skandale aller Zeiten. „Wir müssen mögliche begleitende neuropsychiatrische Beeinträchtigungen und die zugrunde liegende Dysphorie untersuchen und die Identität des Kindes stärken, anstatt es in dem Glauben zu bestärken, im falschen Körper geboren zu sein.“ Beitrag v. Jovanna Dahlgren in Göteborgs-Posten, 06.04.2024 Statt selbst zu forschen, referenzieren Praktiker in der westlichen Welt de facto seit vielen Jahren auf das mehr als 15 Jahre alte sog. Dutch Protokoll. Allerdings haben sich im Laufe der Zeit wesentliche Rahmenbedingungen geändert, sodass die Referenzierung den niederländischen Pionieren wie Thomas Steensma mittlerweile Angst macht. Niederlande - Hört auf, unsere Forschung blindlings zu „Es gibt keine ausreichenden Belege für die Bewertung der Auswirkungen einer Hormonbehandlung auf die oben genannten Bereiche bei Kindern mit Genderdysphorie.” PB und CSH - Systematisches Review aus Schweden A systematic review of hormone treatment for children with gender dysphoria and recommendations for research, Ludvigsson u. a., 17.04.2023 „Ich denke, die Regierung hat das Recht des Einzelnen auf persönliche Identität mit dem Recht verwechselt, das Verhalten und die Gedanken anderer zu kontrollieren."
Die Erkundung verschiedener Identitäten als Teenager sei ein natürlicher Entwicklungsschritt auf dem Weg zum Erwachsensein, die identitätsstiftenden Möglichkeiten variierten je nach Zeitgeist. "Experimente einiger junger Menschen mit dem Geschlechtsausdruck werden üblicherweise als Identitätskrise bezeichnet. Die Identitätssuche ist kein irreversibles Ereignis. Wir sehen in der Stadt nur wenige 55-jährige Punks, obwohl die Identifikation in jungen Jahren sehr stark war." “Die Änderung des rechtlichen Geschlechts während einer möglicherweise vorübergehenden Identitätskrise birgt die Gefahr, dass Menschen auf einen unumkehrbaren Weg zu medizinischen Behandlungen gebracht werden, die zu Unfruchtbarkeit und körperlichen Schäden führen können.“ Transtrain - Folge 3, 24.11.2021 Gemäß dieser neuen Richtlinie, die ab dem 01.04.2021 in Kraft trat, sollten (neue) Patienten unter 16 keine hormonellen Behandlungen erhalten und solche im Alter von 16 bis 18 Jahren nur im Rahmen ethisch kontrollierter klinischer Studien behandelt werden. 5 von 6 Kliniken für GD in Schweden befolgten diese Richtlinie Bericht vom August 2021. Außerdem wurden die vom englischen National Health Service in Auftrag gegebenen systematischen Reviews von seiten des National Institute for Health and Care Excellence (NICE) im März 2021 veröffentlicht (NICE 2020a, 2020b). Sie stellten einen Mangel an Beweisen sowohl für Pubertätsblocker als auch für gegengeschlechtliche Hormone fest. Die Schwedische Agentur für Gesundheitstechnologiebewertung und Bewertung sozialer Dienste (SBU) veröffentlichte ein systematisches Review „Genderdysphorie bei Kindern und Jugendlichen: eine (2018 begonnene) Bestandsaufnahme der Literatur“, weil sich die Daten zu Reue und zu Suizid häuften. Fazit ist, dass es so gut wie keine wissenschaftlichen Belege für die medizinische Behandlung von Genderdysphorie bei Minderjährigen, aber auch keine zur Prävalenz von GD im Laufe der Zeit gibt. Es wurden keine relevanten randomisierten kontrollierten Studien bei Kindern und Jugendlichen gefunden. Zudem gab es keine nationalen Daten aus Schweden, wie viele Personen wegen GD eine Gesundheitsversorgung in Anspruch nehmen (PB, CSH, OPs) bzw. eine formelle Diagnose erhielten. Der Vorschlag der Liberalisierung des Zugangs zu medizinischen Transitionsmaßnahmen steht seit 2018 im Raum, das Alter für die chirurgische Versorgung sollte auf 15 Jahre gesenkt, die Zustimmung der Eltern abgeschafft werden. In den Medien wurde über eine Reihe von Fällen von Reue (u. a. Alexa Lundberg und Selbstmord nach medizinischen Transitionen, u. a. über Transfrau J. Ring (Suizid 4 Jahre nach der letzten Operation) berichtet. Prof. Dr. Gillberg „ist heute vielleicht der berühmteste schwedische Kinderpsychiater und seine Meinung hatte bei den nationalen Gesundheitsbehörden großes Gewicht. Dr. Gillberg sagte vor dem britischen High Court im Rahmen der gerichtlichen Untersuchung der Tavistock Gender Clinic aus, auf die sich dieses Gremium stark stützte, um zu dem Schluss zu kommen, dass hormonelle Eingriffe bei Kindern nicht angebracht sind."Lebenslang Hormone wegen ROGD?
![]() In einer Podiumsdiskussion während der Genspect-Konferenz in Lissabon sagte Dr. Sven Román, schwedischer Kinder- und Jugendpsychiater am 27.09.2024:
In einer Podiumsdiskussion während der Genspect-Konferenz in Lissabon sagte Dr. Sven Román, schwedischer Kinder- und Jugendpsychiater am 27.09.2024:
Die Öffentlichkeit weiß nicht genug
 Lucas Ravens – CC BY-SA 4.0, Länk
Lucas Ravens – CC BY-SA 4.0, Länk![]() über die medizinische Transition, meint Jovanna Dahlgren, Professorin und Ärztin für pädiatrische Endokrinologie, Uniklinik Göteborg u.
über die medizinische Transition, meint Jovanna Dahlgren, Professorin und Ärztin für pädiatrische Endokrinologie, Uniklinik Göteborg u.
Steensma (NL) warnt vor der Übernahme des NL-Prokokolls
![]() Dieselben niederländischen ForscherInnen, die als Pioniere der medizinischen Transitions-Behandlung für GD gelten, fordern mehr Forschung zur aktuellen Zielgruppe von GD-Teens & Twens sowie die langfristigen Auswirkungen.
Dieselben niederländischen ForscherInnen, die als Pioniere der medizinischen Transitions-Behandlung für GD gelten, fordern mehr Forschung zur aktuellen Zielgruppe von GD-Teens & Twens sowie die langfristigen Auswirkungen.Systematisches Review von Ludvigsson u. a.
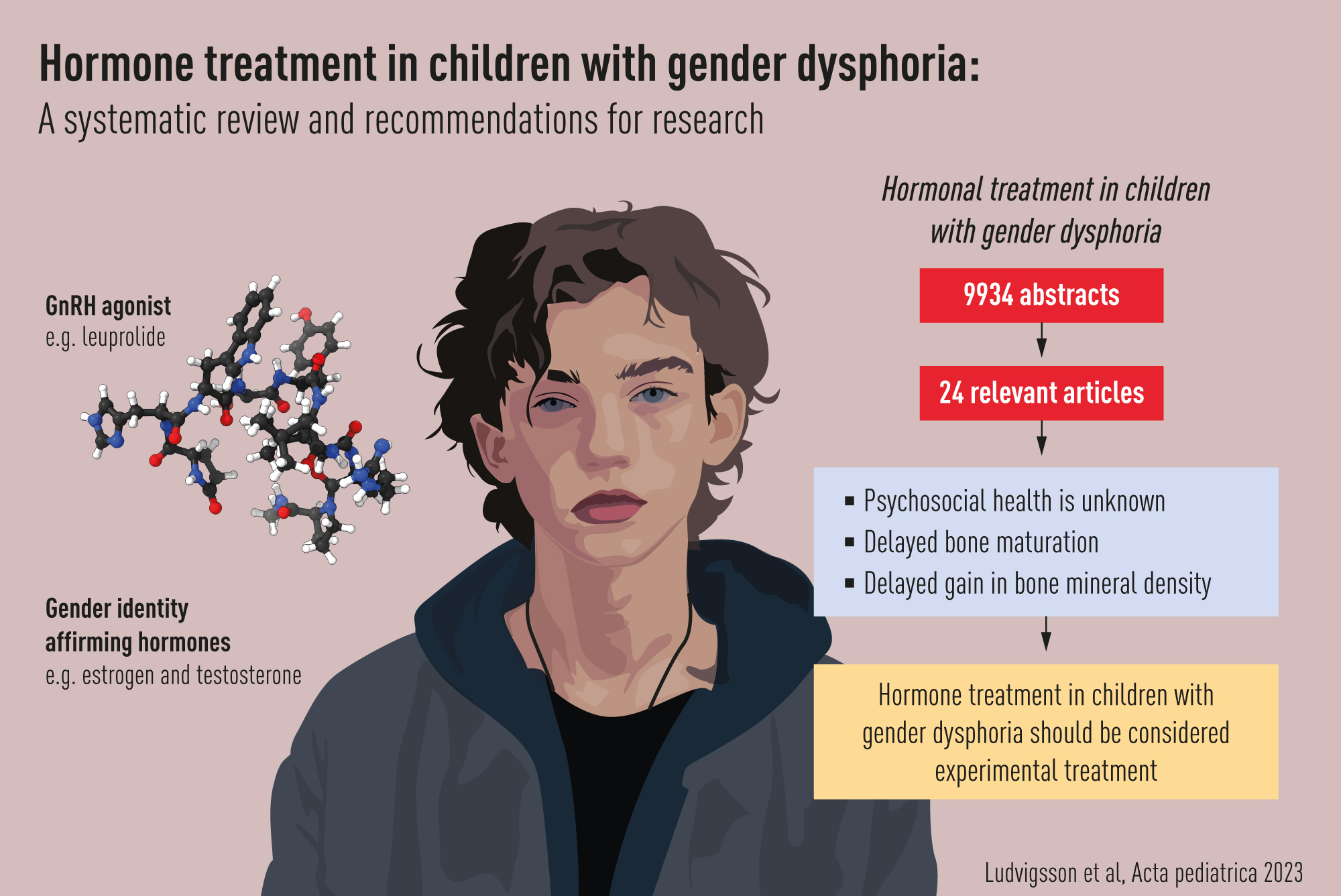
![]() In einem weiteren systematischen Review haben die schwedischen Forscher J. M. Ludvigsson, M. Landén und deren Kollegen die Auswirkungen einer Hormonbehandlung bei genderdysphorischen Minderjährigen auf die psychosoziale und mentale Gesundheit, die Kognition, die Körperzusammensetzung und die Stoffwechselmarker bewertet. Schlussfolgerungen:
In einem weiteren systematischen Review haben die schwedischen Forscher J. M. Ludvigsson, M. Landén und deren Kollegen die Auswirkungen einer Hormonbehandlung bei genderdysphorischen Minderjährigen auf die psychosoziale und mentale Gesundheit, die Kognition, die Körperzusammensetzung und die Stoffwechselmarker bewertet. Schlussfolgerungen:
Aktualisierung der schwedischen Leitlinie
![]() Das schwedische National Board of Health and Welfare (NBHW) aktualisiert die Leitlinien für die Gesundheitsversorgung von Kindern und Jugendlichen <18 mit Genderdysphorie/Genderinkongruenz: 14 Empfehlungen mit Begründungen, die sich auf die umfassende systematische Überprüfung der Evidenz beziehen.
Der NBHW kam zu folgenden Schlüssen:
Das schwedische National Board of Health and Welfare (NBHW) aktualisiert die Leitlinien für die Gesundheitsversorgung von Kindern und Jugendlichen <18 mit Genderdysphorie/Genderinkongruenz: 14 Empfehlungen mit Begründungen, die sich auf die umfassende systematische Überprüfung der Evidenz beziehen.
Der NBHW kam zu folgenden Schlüssen:
Landén's Warnung
![]() Mikael Landén veröffentlicht einen Artikel, in dem er vor einem neuen Gesetzentwurf zur Self-ID (das 2024 in Kraft treten sollte) warnt. Er schrieb u. a.:
Mikael Landén veröffentlicht einen Artikel, in dem er vor einem neuen Gesetzentwurf zur Self-ID (das 2024 in Kraft treten sollte) warnt. Er schrieb u. a.:
Die Regierung sollte über vernünftigere Möglichkeiten zur Verbesserung der Lebensbedingungen von Transsexuellen nachdenken als über den Gesetzentwurf zur rechtlichen Self-ID.
Dritte Folge von TRANSTRAIN
![]() Die dritte Folge der TransTrain-Dokumentation zeigte, dass in den letzten 5 Jahren etwa 440 Kinder Pubertätsblocker erhalten hatten. In Stockholm waren bei über 13 Teenagern schwere Nebenwirkungen aufgetreten. Eines davon („Leo”) hatte einen Knochenbau wie ein(e) 80- bis 90-Jährige(r). Die Dunkelziffer der Teenager mit Nebenwirkungen durch PB war unklar.
Die dritte Folge der TransTrain-Dokumentation zeigte, dass in den letzten 5 Jahren etwa 440 Kinder Pubertätsblocker erhalten hatten. In Stockholm waren bei über 13 Teenagern schwere Nebenwirkungen aufgetreten. Eines davon („Leo”) hatte einen Knochenbau wie ein(e) 80- bis 90-Jährige(r). Die Dunkelziffer der Teenager mit Nebenwirkungen durch PB war unklar.
Wie geht es Leo?
Schweden: Ånger (Bedauern)Kehrtwende in Schwedens Genderklinik
![]() Inspiriert von den internationalen Ereignissen der letzten 10 Monate gab es eine deutliche Kehrtwende in der Behandlungspolitik im Astrid Lindgrens Kinderkrankenhaus – der führenden Genderklinik Schwedens –, wo die Leitung das Vorsorgeprinzip anwendete und entschied, dass es keine hormonelle Behandlung von Patienten mit GD unter 16 Jahren mehr geben würde. Das Krankenhaus gab eine neue Grundsatzerklärung heraus, in der u. a. erklärt wurde: „Diese Behandlungen sind potenziell mit weitreichenden und irreversiblen negativen Folgen wie Herz-Kreislauf-Erkrankungen, Osteoporose, Unfruchtbarkeit, erhöhtem Krebsrisiko und Thrombose behaftet.“
Inspiriert von den internationalen Ereignissen der letzten 10 Monate gab es eine deutliche Kehrtwende in der Behandlungspolitik im Astrid Lindgrens Kinderkrankenhaus – der führenden Genderklinik Schwedens –, wo die Leitung das Vorsorgeprinzip anwendete und entschied, dass es keine hormonelle Behandlung von Patienten mit GD unter 16 Jahren mehr geben würde. Das Krankenhaus gab eine neue Grundsatzerklärung heraus, in der u. a. erklärt wurde: „Diese Behandlungen sind potenziell mit weitreichenden und irreversiblen negativen Folgen wie Herz-Kreislauf-Erkrankungen, Osteoporose, Unfruchtbarkeit, erhöhtem Krebsrisiko und Thrombose behaftet.“Keira-Bell-Prozess | NICE-Reviews
![]() Der Prozess der britischen Detransitionierten Keira Bell findet vor dem High Court gegen ihre ehemalige Klinik, den Tavistock-Dienst in London statt.
Der Prozess der britischen Detransitionierten Keira Bell findet vor dem High Court gegen ihre ehemalige Klinik, den Tavistock-Dienst in London statt. Warnung von deVries (NL)
![]() Die Kinder- und Jugendpsychiaterin Dr. Annelou de Vries, eine der Schlüsselfiguren bei der Entwicklung des sog. „niederländischen Protokolls“ warnt in der Fachzeitschrift „Pediatrics“ – davor, dass die in Studien aus den Jahren 2011 und 2014 berichteten Vorteile des Protokolls möglicherweise nicht auf die heutigen atypischen ROGD-Teenager zutreffen, sie sollten in erster Linie mit psychiatrisch versorgt bzw. behandelt werden.
Challenges in Timing Puberty Suppression for Gender-Nonconforming Adolescents
Die Kinder- und Jugendpsychiaterin Dr. Annelou de Vries, eine der Schlüsselfiguren bei der Entwicklung des sog. „niederländischen Protokolls“ warnt in der Fachzeitschrift „Pediatrics“ – davor, dass die in Studien aus den Jahren 2011 und 2014 berichteten Vorteile des Protokolls möglicherweise nicht auf die heutigen atypischen ROGD-Teenager zutreffen, sie sollten in erster Linie mit psychiatrisch versorgt bzw. behandelt werden.
Challenges in Timing Puberty Suppression for Gender-Nonconforming AdolescentsDie Behandlung von GD in Schweden
![]() wird durch 4 bedeutende Veranstaltungen in Finnland, den Niederlanden und Großbritannien beeinflusst.
wird durch 4 bedeutende Veranstaltungen in Finnland, den Niederlanden und Großbritannien beeinflusst.![]() Das finnische Gesundheitsministerium führt im Juni 2020 nach einer systematischen Überprüfung der Evidenz unter der Leitung der Psychiaterin und Forscherin Prof. Riittakerttu Kaltiala neue Richtlinien für die Behandlung von Genderdysphorie ein: Die psychologische Behandlung wird Primärtherapie bei GD von Kindern und Erwachsenen.
Das finnische Gesundheitsministerium führt im Juni 2020 nach einer systematischen Überprüfung der Evidenz unter der Leitung der Psychiaterin und Forscherin Prof. Riittakerttu Kaltiala neue Richtlinien für die Behandlung von Genderdysphorie ein: Die psychologische Behandlung wird Primärtherapie bei GD von Kindern und Erwachsenen.Systematisches Review zur Forschungslage
![]()
Transgender-Teenager-Streit spaltet Schweden
![]()
Starkes Medienecho
![]() Immer mehr Medienberichte (auch von Sven Román, 2019) werden veröffentlicht über den Anstieg der Zahlen:
Immer mehr Medienberichte (auch von Sven Román, 2019) werden veröffentlicht über den Anstieg der Zahlen:
The trans train and teenage girls (Doku)
![]() Die ersten beiden Folgen der „Trans-Train“-Reihe wurden im Rahmen der führenden investigativen Journalismus-Sendung
Die ersten beiden Folgen der „Trans-Train“-Reihe wurden im Rahmen der führenden investigativen Journalismus-Sendung
The transtrain and teenage girls, YT
Über „The trans train ..."
TransTrain - Sweden's U-Turn on Trans KidsGillberg: „Transition ist ein großes Experiment
![]() Professor Christopher Gillberg veröffentlicht einen Meinungsartikel mit dem Titel Medizinische Transition von Kindern ist ein großes Experiment in einer großen schwedischen Zeitung. Dieser Artikel wendet sich auch gegen einen Gesetzentwurf von 2018, der die rechtliche und medizinische Transition für Teenager einfach zugänglich machen sollte. Der entsprechende Aufruf Gillbergs wird von 6 FachkollegInnen mitgezeichnet. Aufgrunddessen wurde der Gesetzentwurf von 2018 nicht mehr realisiert.
Professor Christopher Gillberg veröffentlicht einen Meinungsartikel mit dem Titel Medizinische Transition von Kindern ist ein großes Experiment in einer großen schwedischen Zeitung. Dieser Artikel wendet sich auch gegen einen Gesetzentwurf von 2018, der die rechtliche und medizinische Transition für Teenager einfach zugänglich machen sollte. Der entsprechende Aufruf Gillbergs wird von 6 FachkollegInnen mitgezeichnet. Aufgrunddessen wurde der Gesetzentwurf von 2018 nicht mehr realisiert.

![]() Gründung von GENID (Gender Identity Challenge Sweden) weil Eltern, Detransitionierte und Gender-Experten [um Avi Ring, schwedischer Neurophysiologie-Professor und betroffener Vater] „verzweifelt darüber waren, dass Kinder irreversible pharmakologische und chirurgische Behandlungen erhalten hatten, ohne sicher zu sein, ob der Nutzen die Risiken überwiegt“.
Gründung von GENID (Gender Identity Challenge Sweden) weil Eltern, Detransitionierte und Gender-Experten [um Avi Ring, schwedischer Neurophysiologie-Professor und betroffener Vater] „verzweifelt darüber waren, dass Kinder irreversible pharmakologische und chirurgische Behandlungen erhalten hatten, ohne sicher zu sein, ob der Nutzen die Risiken überwiegt“.
*) Bedenken hinsichtlich medizinischer Schäden und der Ungewissheit von Vorteilen führten zu einem grundlegenden Strategiewechsel bei der Behandlung genderdysphorischer Teenager in Schweden. Zusätzlich zu dem Expertenbericht von Dr. Román wurden folgende Dokumente herangezogen, um die Timeline zur schwedischen Entwicklung zu erstellen:
SEGM Summary of Key Recommendations from the Swedish National Board of Health and Welfare (Socialstyrelsen/NBHW), SEGM, February 2022
Sweden’s Karolinska Ends All Use of Puberty Blockers and Cross-Sex Hormones for Minors Outside of Clinical Studies, 05.05.2021, ergänzt Feb. 2022
Policy Change Regarding Hormonal Treatment of Minors with Gender Dysphoria at Tema Barn-Astrid Lindgren Children’s Hospital, SEGM, 01.04.2021
The Guardian berichtete Anfang 2020 über die Debatte in Schweden aufgrund der stark angestiegenen Fallzahlen von GD bei Teenagern:
New health report and TV debates highlight backlash against gender reassignment, Guardian, 22.02.2020
Leider scheint auch in Schweden eine Lücke bei der Versorgung der 18-25-Jährigen zu bestehen, um die sich niemand richtig kümmert, auch wenn Dr. Sven Román im Expertenbericht abschließend zur Adoleszenz die Meinung vertritt:
"The frontal lobe matures last, at 25-30 years of age. This is where overall thinking and judgment are located. A teenager can therefore not understand the consequences of an irreversible sex change treatment. It is my opinion that the irreversible measure of sterilization should not be carried out until the age of 25, and it is therefore appropriate to have the same age limit for gender reassignment treatment for gender dysphoria."
Die Veröffentlichung des Entwurfs und der Endfassung der S2k-Leitlinie „Geschlechtsinkongruenz und
 Der Entwurf der S2k-Leitlinie „Geschlechtsinkongruenz und Geschlechtsdysphorie im Kindes- und Jugendalter: Diagnostik und Behandlung" für D-A-CH wird in einem virtuellen ‚press briefing‘ vorgestellt.
Der Entwurf der S2k-Leitlinie „Geschlechtsinkongruenz und Geschlechtsdysphorie im Kindes- und Jugendalter: Diagnostik und Behandlung" für D-A-CH wird in einem virtuellen ‚press briefing‘ vorgestellt.

Wir finden das unangemessen.
In einer Eigenwerbung erklärt die BBC, was im Journalismus wichtig ist: nicht nur Fragen stellen, sondern Antworten hinterfragen. Das können JournalistInnen nur dann, wenn sie sich vor einem Interview gut informieren. Wichtig ist das hauptsächlich bei komplexen und kontroversen Themen, wie der medizinischen Behandlung von Heranwachsenden nach dem Dutch Protocol – also mit Pubertätsblockern, gegengeschlechtlichen Hormonen und chirurgischen Eingriffen. Doch selbst in Medien, die ähnlich hohe Ansprüche an sich stellen dürften wie die BBC, erscheinen zu diesem Thema Wortlautinterviews, die diesen nicht gerecht werden.
Exemplarisch zeigen wir das an einem Interview im Magazin der
Im SZ-Magazin erklärt Romer zu Beginn: Nach „heutigem besten Wissen haben wir die klare Vorstellung“, dass eine körperdysmorphe Störung (bei der bestimmte Körpermerkmale nicht ertragen werden) eine „Krankheit“ sei, bei der „die Sehnsucht nach Optimierung“ nicht nachlasse, wenn man durch chirurgische Eingriffe nachgebe. Bei Geschlechtsinkongruenz „beobachten wir genau das Gegenteil“. Sei der Körper dem empfundenen Geschlecht „angeglichen“, werde ein „normal gesundes Leben“ oft erst möglich. Beide Interviewerinnen arbeiten im Wissenschaftsressort. Fragen haben sie dazu nicht. Wir schon.
In der nächsten Antwort bleibt eine Erklärung stehen, die so nicht stimmt. Romer gibt an, gemeinsam mit Fachleuten und Betroffenen eine S3 Leitlinie zu erarbeiten, welche auf einem „sehr breiten Experten- und Expertinnenkonsens“ basiere.
Eine evidenzbasierte Leitlinie kam, wie wir heute wissen, nicht zustande. Der nun vorliegende S2k-Leitlinienentwurf beruht auf Konsens. Er hat aber nicht die im Interview proklamierte „höchste Qualitätsstufe“.
Auf die „große Uneinigkeit“ über die Behandlung in der „öffentlichen Debatte“ angesprochen, verweist Romer zunächst darauf, dass im Leitlinien-Gremium „über 100 Jahre ausgewiesene Behandlungserfahrung mit Jugendlichen“ steckten. Weil ihm keiner in die Parade fährt, bleibt offen, was er damit meinen könnte. Schwer vorstellbar, dass er einen solchen Erfahrungsschatz für die medizinische Behandlung von Teenagern mit Geschlechtsdysphorie reklamiert. Medikamente, die heute als Pubertätsblocker bezeichnet und als solche eingesetzt werden, wurden erst vor etwa 40 Jahren für völlig andere Krankheiten entwickelt und sind auch nur für diese zugelassen. Selbst chirurgisch-medizinische Eingriffe bei Erwachsenen haben keine 100-jährige Tradition, sieht man von – nicht immer gelungenen – Einzelexperimenten ab.
Ohne unterbrochen zu werden, erklärt Romer, ebendieses Leitlinien-Gremium habe „die komplette internationale Studienlage“ kritisch im Blick. Es gäbe „abweichende Einzelpositionen“. Doch dass die Fachwelt sich nicht einig sei, sei ein „die Wirklichkeit verzerrendes Narrativ“.
Statt Romer mit der konkreten Kritik zu konfrontieren, fragen die Interviewerinnen allen Ernstes, worin die Kontroverse besteht. Dann machen sie dem Mediziner, der nach eigenem Bekunden die Behandlung seit 20 Jahren praktiziert, Platz, diese und sich selbst zu rechtfertigen: Abwarten sei keine „neutrale Option“.
Es würde wundern, wenn Romer die internationale Studienlage nicht kennt. Schade, dass es Christina Bernd und Vera Schroeder nicht tun (letztere schreibt auch in aktuelleren Texten auffällig uninformiert und einseitig über das Thema). Aus diesem Grund kann sich Romer – nach der „wissenschaftlichen Basis“ seiner Arbeit gefragt – auf „Erkenntnisse aus den bisherigen Verlaufsstudien“ berufen, „die sich am Dutch Protocol orientiert und immer weiter verdichtet haben“. Die Redakteurinnen fragen nicht, welche „Verlaufsstudien“ er meint, und stattdessen: „Was genau ist dieses Dutch Protocol?“ Kurz hofft man, die Frage sei rein rhetorisch.
Das Dutch Protocol ist die Grundlage der heutigen Behandlungspraxis mit Pubertätsblockern, Hormonen und Operationen. Eine Praxis, die sich insbesondere durch eine Längsschnittstudie in der Welt verbreitete. Deren Ergebnisse zeigten Mitte der 2010er Jahre, dass es den Teilnehmenden nach der Behandlung psychisch gut ging. Romer wird nicht mit der bereits vorliegenden wissenschaftlichen Kritik an Praxis und Studie konfrontiert. Stattdessen kann er erklären, Jugendliche hätten in den Niederlanden eine „qualifizierte“ Hormonbehandlung erhalten und als man die „Gruppe dann weiter begleitete und im Alter von 25 Jahren aufwärts nachuntersuchte“, seien „psychische Gesundheitsprobleme“ nicht häufiger gewesen als in der Durchschnittsbevölkerung.
Es stimmt, wenn Romer im Interview erklärt, dass die Erkenntnisse der Niederländer ein Umdenken in der Fachwelt eingeleitet hätten. Nur tut er das zu einem Zeitpunkt, als ein Umdenken vom Umdenken dort längst eingesetzt hat – selbst in Deutschland, wo das Ärzteblatt 2022 über eine Debatte unter Kinder- und Jugendärzten und -psychiatern berichtete. Warum Romer hier nicht up to date ist oder sein möchte, klärt das Interview nicht.
Stattdessen lassen die Interviewerinnen eine besonders heikle Aussage von ihm einfach stehen: Eine „aktuelle Zahl“ aus den USA besage, dass 40 Prozent aller erwachsenen trans Personen mindestens einen Suizidversuch hinter sich hätten, und die niederländischen Kollegen lieferten den ersten Hinweis, das „könne sich verhindern“ lassen, wenn man „früh genug“ eingreife.
Warum, fragt man sich, erscheint dieses Interview? Um aufzuklären? Kaum. Als Romer gefragt wird, wie oft er „falsch“ lag, wie oft Menschen, die in Münster transitionierten, dies später rückgängig machen wollten, sagt er: „Wir begleiten unsere Patienten meist über mehrere Jahre und wissen bisher von drei Fällen – bei mehr als 600 behandelten Jugendlichen in den vergangenen zehn Jahren.“ Das Risiko einer Detransition sei im Übrigen größer, würden Personen erst im Erwachsenenalter behandelt.
Ohne nachzuhaken, rattert das Interview über (recht spekulative) Möglichkeiten für Biomarker für Trans-Identität zum Anstieg der Fallzahlen. Dass Jugendliche doch auch von „Gruppendruck“ beeinflussbar sind, stellen die Interviewerinnen fest, was immer sie mit „Gruppendruck“ hier meinen. Doch Romer redet lieber über Kinder. Manche zeigten mit Beginn des Sprachalters klar, dass sie sich „anhaltend im anderen Geschlecht“ fühlten. So „eindeutige Fälle“ einer „sich früh zeigenden Transgeschlechtlichkeit“ würden uns „lehren“: „Das ist in diesen Kindern angelegt, weder erzieherische Faktoren noch soziale noch das Internet haben dabei eine Rolle gespielt.“ Diese Behauptung bleibt stehen.
Romer muss solche Irritationen nicht klären. Selbst mit kritischen Fragen schaffen die JournalistInnen so Raum für den Interviewten, im besten Lichte zu glänzen. Für Familien, die sich fragen, was plötzlich mit ihrem Jugendlichen los ist, ist das wenig informativ. Vielleicht hat dieses enorm lange SZ-Interview den Anspruch, informativ zu sein, gar nicht. Ebenso wenig wie ein aktuelleres im Spiegel: Hier wird Georg Romer kurz nach Erscheinen des britischen Cass-Review gebeten, dessen Bedeutung für Deutschland einzuordnen. Auch hier hakt die Wissensredakteurin selten nach. Am Ende scheint somit selbst die Wahl des Interviewpartners verfehlt.
Ob er jetzt „seine“ Leitlinie ändern müsse, ist die erste Frage. „Keineswegs“, die Antwort. Romer spricht von „graduellen Unterschieden“, die „teilweise aufgebauscht“ würden, von „vielen Übereinstimmungen“ der deutschen Leitlinie mit dem Cass Review. Viel genauer werden weder Übereinstimmungen noch Differenzen besprochen. Schade, denn der britische Bericht unterscheidet sich erheblich vom deutschen Leitlinienentwurf, sowohl in seiner peniblen und kritischen Diskussion der wissenschaftlichen Grundlagen (dem Prüfen der Evidenz) als auch in seinen Empfehlungen (etwa Medikamente nur noch im Rahmen von Studien auszugeben, Operationen für Minderjährige auszuschließen, auch bei sozialer Transition Vorsicht walten zu lassen).
Spätestens seit dem Cass-Review hat jeder, auch die Spiegelredakteurin (die schon früher wenig urteilsfähig zum Thema schrieb), glaubwürdig schwarz auf weiß, dass es keine vernünftigen Langzeitstudien über die Auswirkungen einer früh eingeleiteten, medizinischen Behandlung gibt. Auf die Frage, warum es so „wenige“ Langzeitstudien gebe, antwortet Romer: Diese seien „aufwendig“ und müssten „nachhaltig finanziert“ werden. Sie würden „jetzt zunehmend“ durchgeführt. Dann verweist er auf langjährige Behandlungspraxis und Erfahrung, als könne die wissenschaftliche Evidenz ersetzen: „Wir behandeln Jugendliche seit 25 Jahren und haben entsprechend viele ins Erwachsenenalter begleitet“. „Denkbare Langzeitschäden“ tauchten bisher nicht nennenswert auf.
Bei dieser Antwort ließe sich mit Rückfragen ein ganzes Interview bestreiten. Denn Romer beschwichtigt darin auch: In der Medizin sei nun mal üblich, dass sich eine „sogenannte ‚Best Practice‘ vorläufig auf der Basis klinischer Erfahrungen weiterentwickelt und Studien dies durch Evidenz allmählich bestätigen oder modifizieren“. Weder mit dem Satz noch mit dessen Aussage scheint die Medizinjournalistin Veronika Hackenbroch Probleme zu haben.
Der Cass-Review untersuchte die Behandlungspraxis in England. Ob und in welcher Hinsicht diese in Deutschland besser sein könnte, scheint den Großteil deutscher JournalistInnen selbst nach Erscheinen des Cass Reviews nicht zu interessieren. Der Spiegel will nur wissen, ob Professor Romer selbst auch wissenschaftliche Studien durchführe. „Ja“, kann er antworten, „Ergebnisse noch in diesem Jahr". Worüber Romer forscht und wie relevant das im Hinblick auf die Evidenz der Behandlung ist, interessiert die Redakteurin komischerweise nicht. Schade, man hätte gern gewusst, ob Hilary Cass nach Veröffentlichung seiner Studien womöglich ihren Report umschreiben muss.
Auch auf Statistiken darf sich Romer beziehen, ohne sie offenlegen zu müssen. Darauf angesprochen, dass die Zahl der Kinder und Jugendlichen steigt, die sich „unwohl im eigenen Geschlecht“ fühlen (und diese „große psychische Probleme“ mitbrächten), mahnt Romer: Es gelte sorgfältig zu unterscheiden – zwischen Jugendlichen, die „queere Lebensstile vorübergehend ausprobieren“ und „realen Behandlungszahlen“. Diese Zahlen nennt er aber nicht. Und nicht einmal, als er sagt, sie seien in den vergangenen zehn Jahren „deutlich“, aber in „moderatem Maße“ gestiegen, wird er darum gebeten. Das wirft Fragen auf, auch weil Romer im selben Interview sagt, dass bei „jeder Erstbegegnung“ bereits Diskriminierungserfahrungen im Raum stünden. Dass man von der Idee weg müsse, dass Mediziner definieren, wer trans sei. Dass er im Wartezimmer bereits die korrekte Ansprache erfrage.
Den erstaunlichen Umstand, dass es systematische Erhebungen über die medizinischen Behandlungen Minderjähriger hierzulande nicht gibt, hält die Journalistin nicht einmal in einer Frage fest. Romer kann in diesem – dem Cass-Review gewidmeten – Interview noch behaupten: Dass bei Erwachsenen eine „körpermodifizierende Behandlung zur Geschlechtsangleichung“ unbestritten „psychische Gesundheitsprobleme“ reduziere. Die „vorhandenen Daten“ würden klar in die Richtung weisen, „dass dies bei Jugendlichen auch so ist“. Am Ende darf er sich noch eine „Versachlichung der Debatte innerhalb der Fachwelt“ wünschen.
Fairerweise muss man sagen, dass manche Medien überhaupt nicht zum Thema recherchieren oder darüber berichten. Doch besser als an diesem Stück lässt sich kaum zeigen, was die BBC meint. Es ist vollkommen überflüssig, dass die Spiegel-Redakteurin selbst festhält: Das Thema sei ein „ideologisches Minenfeld“, daher gerate, „wer im Internet als Laie nach objektiven Informationen sucht“ schnell zwischen die Fronten. Bei solch einer Interviewvorbereitung und -führung ist es kaum besser, den Spiegel zu lesen. Objektive Informationen liefert dieser Text nicht.
„Wer nichts weiß, muss alles glauben.“
Das war eine kluge Beobachtung von Marie Ebner-Eschenbach. Doch wenn Journalisten statt Recherchen und informierten Rückfragen lieber Glaubensbekenntnisse veröffentlichen, ist das nicht nur ihr Bier. Für Kinder und Jugendliche steht viel auf dem Spiel. Sie und ihre Eltern haben ein Recht auf ehrliche und umfassende Informationen.
Original-Interview im Magazin der Süddeutschen Zeitung (6/2023)
‚Abwarten ist keine neutrale Option'
Original-Interview in Der Spiegel (4/2024)
Muss sich die Therapie von trans Jugendlichen in Deutschland ändern?
If You Don't Ask, You Have to Believe ![]() (Englische Version dieses Artikels)
(Englische Version dieses Artikels)
England: NHS legt Plan zur Umsetzung der Cass-Empfehlungen vor
(Abschnitt: Sind die Cass-Empfehlungen 'kalter Kaffee' für Deutschland?)
 ORIENTIERUNGSHILFEN
ORIENTIERUNGSHILFENInfo-Flyer für Eltern und Bildungseinrichtungen
"Es gibt keinen richtigen oder falschen Weg,
ein Mädchen oder ein Junge zu sein."
Diese von Profis entwickelten Kurzleitfäden können Unterstützung leisten,

Leitfaden Soziale Transition (DE)
How the Cass Review Interim Report Impacts Schools and Educational Settings
Orientierungshilfen
Trans*-Behandlungen
Warum erstatten die Krankenversicherungen eigentlich die Trans*-Behandlungen?
Liebe besorgte Eltern,
es tut uns leid, von den Depressionen und Ängsten zu hören, die Ihr Kind erlebt. Aber keine Sorge - Sie sind bei uns an der richtigen Adresse. Wir sind erfahrene Fachleute, die in der Lage sind, Ihrem Kind und damit auch Ihrer Familie zu helfen.
Nach monatelangen mittelmäßigen Recherchen können wir Ihnen guten Gewissens empfehlen, Ihr Kind sofort und für den Rest seines Lebens mit  Medikamenten zu behandeln. Zu den Nebenwirkungen können Gewichtszunahme, Akne, Haarausfall, Schlafapnoe, hoher Cholesterinspiegel, erhöhter Blutdruck, Herzerkrankungen, Reizbarkeit, Blähungen, Beckenkrämpfe und Blasenentzündungen gehören. Sie und Ihr Kind können jederzeit beschließen, diese Medikamente abzusetzen, aber wenn sie ab der beginnenden Pubertät eingenommen werden, entscheiden sich fast 99 %1 der Teenager auch für die nächste Stufe der Medikation – gegengeschlechtliche Hormone. Was für eine unglaublich hohe Retention-Rate! Oh, und haben wir die Unfruchtbarkeit erwähnt? Ja, das kann vorkommen, aber das ist kein Grund zur Sorge. Sobald Ihr Kind volljährig ist, wird es wahrscheinlich ohnehin große Schwierigkeiten haben, einen Liebespartner zu finden, und es könnte sehr wohl auch Sex als schmerzhaft erleben.
Medikamenten zu behandeln. Zu den Nebenwirkungen können Gewichtszunahme, Akne, Haarausfall, Schlafapnoe, hoher Cholesterinspiegel, erhöhter Blutdruck, Herzerkrankungen, Reizbarkeit, Blähungen, Beckenkrämpfe und Blasenentzündungen gehören. Sie und Ihr Kind können jederzeit beschließen, diese Medikamente abzusetzen, aber wenn sie ab der beginnenden Pubertät eingenommen werden, entscheiden sich fast 99 %1 der Teenager auch für die nächste Stufe der Medikation – gegengeschlechtliche Hormone. Was für eine unglaublich hohe Retention-Rate! Oh, und haben wir die Unfruchtbarkeit erwähnt? Ja, das kann vorkommen, aber das ist kein Grund zur Sorge. Sobald Ihr Kind volljährig ist, wird es wahrscheinlich ohnehin große Schwierigkeiten haben, einen Liebespartner zu finden, und es könnte sehr wohl auch Sex als schmerzhaft erleben.
Wie Sie sehen, versuchen wir nicht, die Nebenwirkungen zu beschönigen, aber das ist es allemal wert. Kinder wissen, wer sie sind. Unsere Aufgabe als Erwachsene im Raum ist es, ihnen zuzuhören und ihnen das zu geben, was sie in diesem Moment wollen. Wir alle wissen, dass Kinder, die hartnäckig, konsequent und beharrlich auf ihren Wünschen bestehen, selten ihre Meinung ändern. Sie kennen ihr wahres Geschlecht in einem sehr jungen Alter, genauso wie sie in der Grundschule selbstbewusst ihren zukünftigen Beruf wählen können.
Sobald die Behandlung mit Pubertätsblockern oder gegengeschlechtlichen Hormonen beginnt, können Sie davon ausgehen, dass sich die Stimmung Ihres Kindes hebt. Sie können euphorisch sein. Sie leben endlich ihr wahres Ich! Je nach Alter des Kindes wird in dieser Phase viel über gegenderte Seelen, männliche und weibliche Gehirne und stereotypes Verhalten gesprochen. Ihr Sohn wird endlich rosa tragen dürfen! So wussten wir natürlich immerzu, dass er ein Mädchen ist.
Es ist möglich, dass Ihr Kind nach der anfänglichen Euphorie eine Depression erlebt. Bei FTM Transitionen wird die Testosteron-Therapie mit Depressionen, Suizidalität und absichtlicher Selbstbeschädigung in Verbindung gebracht2. In einer Studie wurde festgestellt, dass Pubertätsblocker die negativen Gedanken bei Kindern mit Genderdysphorie nicht lindern3. Aber das alles wissen wir nicht wirklich. Schließlich handelt es sich um eine experimentelle Behandlung. Pubertätsblocker sind nicht von den Arzneimittel-Behörden zugelassen, werden aber schon seit vielen Jahren eingesetzt. Sie haben sich als sehr wirksam erwiesen, wenn es um die chemische Kastration von Männern ging, die wegen Sexualdelikten verurteilt wurden, und um arme Seelen wie Alan Turing, der in den 1950er Jahren als schwul „verurteilt“ wurde. Wenn sie einen erwachsenen Mann chemisch kastrieren können, sind wir zuversichtlich, dass sie auch bei Ihrem Kind gute Ergebnisse erzielen werden.
Nun sollten wir kurz über die Chirurgie sprechen. Je weniger darüber gesagt wird, desto besser, und am besten bleiben wir bei Euphemismen. Es müssen gesunde Körperteile entfernt werden, damit sich Ihr Kind seinem wahren Geschlecht besser anpasst, d. h. ästhetisch ansprechend transitioniert. In den meisten Fällen können wir mit der Operation warten, bis sie über 18 Jahre alt sind. In einigen Fällen machen wir jedoch Ausnahmen, also fragen Sie bitte nach!
 Jungen Frauen empfehlen wir, sich vor der Operation Eizellen entnehmen [und kryokonservieren] zu lassen4, für den Fall, dass sie
Jungen Frauen empfehlen wir, sich vor der Operation Eizellen entnehmen [und kryokonservieren] zu lassen4, für den Fall, dass sie
Es gibt einige transphobe Menschen (auch bekannt als
 Ein kleiner Tipp: Googeln Sie keine aktuellen Nachrichten zum Thema Gender* aus den folgenden Ländern: Schweden, Finnland, Frankreich, das Vereinigte Königreich und Norwegen. [Möglicherweise jetzt auch Dänemark5]. Diese Länder sind als konservative Hinterwäldler bekannt, die von religiösen Fundamentalisten beeinflusst werden.
Ein kleiner Tipp: Googeln Sie keine aktuellen Nachrichten zum Thema Gender* aus den folgenden Ländern: Schweden, Finnland, Frankreich, das Vereinigte Königreich und Norwegen. [Möglicherweise jetzt auch Dänemark5]. Diese Länder sind als konservative Hinterwäldler bekannt, die von religiösen Fundamentalisten beeinflusst werden.
Sie und Ihr Kind sind im Begriff, einen aufregenden neuen Lebensabschnitt zu beginnen – eine unumkehrbare, unerprobte Gender-Reise. Diese Erfahrung erfordert Mut, Vertrauen und einen Geist, der sich gegenüber der Erforschung alternativer Behandlungen oder Erklärungen für Genderdysphorie abschottet. Tausende Kinder haben diesen Weg bereits beschritten. Wird sich Ihres ihnen anschließen?
Mit besten Grüßen
Ihre Gender Affirmation Clinic
1 https://www.npr.org/2022/10/26/1131398960/gender-affirming-care-trans-puberty-suppression-teens
1a https://www.thelancet.com/journals/lanchi/article/PIIS2352-4642(22)00254-1/fulltext
2 https://pubmed.ncbi.nlm.nih.gov/35437187
3 https://statsforgender.org/one-study-found-that-puberty-blockers-did-not-alleviate-negative-thoughts-in-children-with-gender-dysphoria
4 https://www.karger.com/Article/FullText/501336
5 https://www.genderclinicnews.com/p/doubt-in-denmark
*) M
 Die Journalistin Christina Buttons vertritt die These, dass autistische Züge mit Genderdysphorie verwechselt werden können. Das affirmative Versorgungsmodell stelle daher eine Gefahr für Jugendliche, insbesondere Mädchen, dar.
Die Journalistin Christina Buttons vertritt die These, dass autistische Züge mit Genderdysphorie verwechselt werden können. Das affirmative Versorgungsmodell stelle daher eine Gefahr für Jugendliche, insbesondere Mädchen, dar.
„As many as 80 % of girls with autism are not diagnosed until they reach adulthood, which can cause significant mental health problems and incorrect early diagnoses.”
Da Menschen mit Autismus häufig sozial nonkonform sind, zu Schwarz-Weiß-Denken neigen und vieles sehr wörtlich nehmen, könne dies dazu führen, dass sie die „Weiblichkeit ablehnen und die Männlichkeit umarmen" oder umgekehrt.
„However, an important yet largely unexplored factor that may be contributing to this trend is undiagnosed autism, particularly in young girls. Without a diagnosis, and even with a diagnosis but without a clear understanding of how autistic traits can present, these traits can be easily confused for gender dysphoria and cause individuals to pursue inappropriate and irreversible medical interventions.”
Bei Autismus kommt es häufig vor, dass Betroffene ein intensives und zwanghaftes Interesse an bestimmten Themen oder Hobbys entwickeln, das kann auch die „Erforschung der Genderidentität“ betreffen.
Ein wichtiges Kriterium bei Genderdysphorie ist zudem die Beständigkeit:
„‚Consistent, persistent, insistent‘ are the words used by medical providers as strong indicators that someone has gender dysphoria, but they could easily also describe a autistic person’s relationship to their special interest.”
How Autistic Traits Can Be Mistaken For Gender Dysphoria, Chr. Buttons, 24.03.2023
Zwei Studien aus England und Schweden kamen zu dem Ergebnis, dass die Lebenserwartung bei Autismus geringer ist als erwartbar. Noch weitgehend ungeklärt sind die Ursachen für diese Übersterblichkeit.
Studie: Lebenserwartung bei Autismus offenbar verkürzt, Dt. Ärzteblatt, 29.12.2023
 Eltern von Jugendlichen mit Genderproblemen in Italien haben ihre Interessengemeinschaft neu aufgesetzt.Die Vereinsgründung hat das Ziel, einen ideologiefreien Raum anzubieten, um über das Phänomen ROGD zu diskutieren und internationale
Eltern von Jugendlichen mit Genderproblemen in Italien haben ihre Interessengemeinschaft neu aufgesetzt.Die Vereinsgründung hat das Ziel, einen ideologiefreien Raum anzubieten, um über das Phänomen ROGD zu diskutieren und internationale
Time to talk, B. Lane, 14.02.2023
Am 12.01.2023 veröffentlichte die Italienische Psychoanalytische Gesellschaft (Società Italiana di Psicanalisi, SPI) einen Aufruf, in dem eine „rigorose Diskussion“ gefordert wird über den Gebrauch von Medikamenten, die die Pubertätsentwicklung von Minderjährigen blockieren, bei denen eine Genderdysphorie diagnostiziert wurde.
Diversen Bedenken folgte eine Liste von Warnungen, die auf der Idee basiert, dass die „laufenden Studien eine sorgfältige wissenschaftliche Bewertung umgehen“.
Italian Psychoanalysts Oppose the Use of Puberty Blockers for Gender Dysphoria, medscape, 15.02.2023
 Bei PITT (Parents with Inconvenient Truths about Trans) haben Eltern die Fabel „Des Kaisers neue Kleider“ herangezogen, um den fiktiven Charakter von Trans* zu veranschaulichen – hier die Übersetzung:
Bei PITT (Parents with Inconvenient Truths about Trans) haben Eltern die Fabel „Des Kaisers neue Kleider“ herangezogen, um den fiktiven Charakter von Trans* zu veranschaulichen – hier die Übersetzung:
Hans Christian Andersens „Des Kaisers neue Kleider“ ist eine Geschichte über Betrüger, die dem Kaiser eine dreiste Lüge verkaufen, indem sie ihn davon überzeugen, dass sie magische Kleider aus unsichtbarem Stoff hergestellt haben, die nur von „hochintelligenten“ Menschen gesehen werden können. So bewundern natürlich alle, einschließlich des Kaisers, die Kleidung, obwohl der Kaiser in Wirklichkeit splitternackt herumläuft. Dies geht mit zunehmender Lächerlichkeit weiter, bis eines Tages ein kleiner Junge aus der Menge heraustritt und die Wahrheit ausspricht, die alle schon die ganze Zeit wussten – der Kaiser hat keine Kleidung an. Diese kleine Geste kindlicher Ehrlichkeit bricht den Bann und alle kehren zur Normalität zurück. Ich hoffe, aber es ist nicht klar, dass diese Betrüger ins Gefängnis gekommen sind.
Die heutige Trans-Verrücktheit wurde von Andersen im 19. Jahrhundert mit einer Fabel, wie er sie selbst sah, perfekt vorhergesagt.
Heute leben wir in Andersens Welt, in der der verblendete Kaiser durch unsere kostbaren Kinder und jungen Männer und Frauen dargestellt wird, die zerbrechlich genug sind, um sich von der Mär täuschen zu lassen, dass sie tatsächlich ihr Geschlecht ändern können. In dieser Geschichte gibt es viele Betrüger. Dazu gehören:
Was auch immer der Grund sein mag, es gibt Menschen unter uns, die sich nie vom Trans-Zauber verzaubern ließen. Wie der kleine Junge in „Des Kaisers neue Kleider“ müssen wir mutig die Wahrheit sagen, wie wir sie sehen. Das ist der einzige Weg, um den Trans-Zauber für alle zu brechen, die von ihm ergriffen sind.
The Emperor’s New Clothes – Redux, PITT, 28.01.2026
Mit freundlicher Genehmigung von PITT – Parents with Inconvenient Truths about Trans